Réanimation cardiopulmonaire

La réanimation cardiopulmonaire (RCP) ou réanimation cardiorespiratoire (RCR ; parfois CPR, de l'anglais 'cardiopulmonary resuscitation') est un ensemble de manœuvres destinées à assurer une oxygénation des organes lorsqu'une victime fait un arrêt cardiorespiratoire (ACR) : son cœur ne bat alors plus, privant de sang les organes, et il faut donc pratiquer la RCP pour y suppléer[1].
Lorsque la circulation du sang s'arrête, les organes, dont le cerveau et le cœur lui-même, ne sont plus alimentés en oxygène et commencent à s'altérer : c'est l'anoxie. Des lésions cérébrales apparaissent dès la troisième minute, et les chances de survie diminuent de 10 % par minute sans réanimation et sont donc quasiment nulles après dix minutes d'arrêt circulatoire sans réanimation, sauf cas particulier[2]. Le fait d'oxygéner artificiellement le sang et de le faire circuler permet d'éviter ou de ralentir cette dégradation, et donc d'accroître les chances de survie et de minimiser les séquelles.
Description sommaire
[modifier | modifier le code]La réanimation cardiopulmonaire est séparée en réanimation cardiopulmonaire de base (réalisable par tout le monde) et réanimation spécialisée (réalisée par les professionnels de santé formé à ce type de réanimation).
Elle est composée de l'association de :
- compressions thoraciques ou « massage cardiaque externe » (MCE) pour remplacer la circulation sanguine interrompue par l'absence de contraction du cœur ;
- Ventilation artificielle pour l'oxygénation des organes non réalisée en l'absence de respiration.
Le concept a été inventé par Peter Safar, à qui l'on doit l'acronyme en anglais ABC :
- A pour airway, libération des voies aériennes ;
- B pour breathing, ventilation artificielle ;
- C pour circulation, assurer la circulation du sang par le massage cardiaque externe.
L'arrivée de la défibrillation en préhospitalier a ajouté un D à l'acronyme mnémotechnique de Safar qui devient donc ABCD: airways, breath, circulation, defibrillation.
La réanimation cardiopulmonaire doit se pratiquer sur toute personne en état de mort apparente, c'est-à-dire :
- inconsciente : la personne ne bouge pas spontanément, elle ne réagit pas au toucher ni à la parole ;
- et qui ne respire pas : après libération des voies aériennes ainsi que l'élévation du menton (dégrafage des vêtements pouvant gêner la respiration, mise en bascule prudente de la tête), on ne voit aucun mouvement respiratoire et on ne sent pas d'air sortir par le nez ou la bouche.
À moins d'y avoir été formé, il ne faut pas chercher à prendre le pouls de la victime[3]. Cette opération n'est fiable que si elle est réalisée par une personne entraînée et retarde d'autant la réanimation. Les cas d'arrêt respiratoire sans arrêt cardiaque sont rares et ne sont que temporaires. La conduite à adopter, pour le grand public, est la réanimation.
Les cas typiques de mort apparente sont la mort subite (la personne s'écroule sans raison apparente), la noyade et le choc électrique. Il peut aussi y avoir une origine traumatique autre, comme une asphyxie, une chute de hauteur ou un accident de la circulation. La mort apparente peut être aussi due à une perte de sang importante (il faut alors d'abord stopper l'hémorragie).
Dans tous les cas, la priorité reste la protection. Le sauveteur doit repérer et éliminer tout danger, par exemple l'appareil électrique dans le cas de la victime électrocutée.
Dans le cas d'un adulte qui s'effondre sans raison, et lorsqu'on est seul (sauveteur isolé), la priorité est l'arrivée des secours, il faut donc alerter les secours avant de commencer la RCP. Celle-ci améliore les chances de survie en attendant les secours.
Lorsque la victime est un enfant de moins de huit ans, si aucun témoin n'est disponible, on pratique la RCP deux minutes avant d'aller alerter les secours car l'apport rapide d'oxygène aux cellules peut améliorer l'état de la personne. Au contraire, dans le cas de l'arrêt spontané chez l'adulte, seule une défibrillation rapide et une intervention rapide des secours permet de sauver la personne.
Si un témoin est présent, le sauveteur lui demande d'alerter les secours et d'apporter un défibrillateur (DSA ou DAE, AED en anglais), puis commence immédiatement la réanimation.
Limites temporelles
[modifier | modifier le code]Le temps dans lequel une victime[4],[5] d'une arrestation cardiorespiratoire pourrait être sans recevoir une réanimation cardiopulmonaire avant de commencer à recevoir des lésions cérébrales est variable, mais il est considéré comme quelques minutes (de 3 à 5, normalement, ou un peu plus). Même certaines victimes peuvent mourir pendant ce temps.
Et le temps dans lequel une réanimation cardiopulmonaire peut encore fonctionner n'est pas clair, et cela dépend de nombreux facteurs. Plusieurs guides officiels recommandent de poursuivre une réanimation cardiopulmonaire jusqu'à l'arrivée des services médicaux d'urgence (pour essayer de garder le patient en vie ainsi, au moins). Aussi, les mêmes guides indiquent qu’il faut demander un défibrillateur d’urgence dans l'environnement (un DAE ou DEA, AED en anglais; les défibrillateurs sont des appareils fréquents aujourd’hui), pour essayer une défibrillation automatique dès que possible, avant de considérer que le patient est déjà mort[6].
Principes et pratique de la réanimation cardiopulmonaire
[modifier | modifier le code]La réanimation cardiopulmonaire (RCP, ou réanimation cardiorespiratoire: RCR) part du principe fondamental que la personne est en arrêt cardiorespiratoire (la cessation des battements du cœur). Si ce n'est pas le cas, un des éléments du bilan l'indiquera, il ne faut alors pas faire de réanimation cardiopulmonaire.
Un processus de réanimation cardiopulmonaire (RCP)[7],[8] se compose des aspects suivants, qui se produisent chronologiquement:
Protection
[modifier | modifier le code]La protection est basé sur assurer la sécurité de la zone et des personnes (contre le feu, les risques électriques ou autres). Ainsi, le patient peut avoir besoin d'être déplacé vers un espace plus sûr.
Le déplacement de la victime n'est pas recommandé en cas de lésion apparente au niveau de la colonne vertébrale, du dos ou du cou.
Le patient doit être allongé, face vers le haut, sur une surface suffisamment ferme pour faire des compressions thoraciques (par exemple, sur le sol).
Bilan
[modifier | modifier le code]C'est une évaluation de la situation: reconnaître l'arrêt cardiorespiratoire.
Une victime a besoin d'une réanimation cardiopulmonaire (RCP ou RCR) si elle ne respire pas ou si son cœur ne bat pas. Elle peut également en avoir besoin si sa respiration est trop faible (pratiquement nulle,
juste un geste d'ouvrir la bouche), ou si son pouls est trop faible (pratiquement nul, peut-être seulement un battement isolé qui a été détecté à quelque moment). Dans tous les cas, le patient serait inconscient.
Il est recommandé d'appeler «à l'aide!» dès la constatation de l'inconscience, et à chaque étape du bilan.
Dans certains cas, la victime a une blessure qui saigne abondamment, ce qui nécessite son propre traitement supplémentaire pour arrêter la perte de sang (normalement, maintenir la blessure pressée).
La façon initiale de vérifier si le patient a besoin de réanimation est de toucher une de ses épaules et de crier quelque chose, comme: "pouvez-vous m'entendre?!".
Le sauveteur peut vérifier[9] les battements du cœur en tâtant le pouls et la carotide: en plaçant deux doigts dans un côté de le cou (le côté gauche ou droit), de préférence dans une rainure qui est formé en parallèle à sa voie respiratoire (trachée), et là approximativement entre sa tête et la bande horizontale de sa pomme d'Adam. Si un problème rend impossible la vérification du pouls ou de la carotide, les battements cardiaques peuvent être vérifiés au pouls radial: en plaçant deux doigts au poignet, sous la partie du pouce, avec une pression intermédiaire. Aussi, il est possible de vérifier la respiration de la victime en plaçant une oreille sur sa bouche et en regardant à la fois si sa poitrine se déplace de bas en haut, gonflé par l'air. Mais ne passez pas trop de temps sur ces vérifications[8] (on recommande aux secouristes professionnels d'effectuer cette étape en dix secondes).
| Moyens de vérifier l'état de la victime | |||||||||
| |||||||||
Alerter
[modifier | modifier le code]Cette partie suit un ordre qui est très étudié[10],[7].
Si la personne qui aide le patient ne sait pas faire la réanimation cardio-pulmonaire, elle pourrait demander s’il y a quelqu’un autour, dans cet environnement, qui sait comment la pratiquer.

Aussi, envoyer quelqu'un demander les secours, ou si l'on est isolé, demander soi-même les secours en appelant le téléphone d'urgence 15 ou le 112 (il y a d'autres téléphones d'urgence de différents pays ici).
Et aussi, envoyer quelqu'un obtenir un défibrillateur automatique externe (DAE ou DEA, AED en anglais) ou semi-automatique (DSA), s'il y a un proche disponible (des défibrillateurs sont très fréquentes[11] aujourd’hui, et très faciles à utiliser).
Un défibrillateur est un appareil pour faire une défibrillation (choc électrique) qui peut donner à haute voix ses propres instructions enregistrées. Ne pas aller le chercher soi-même (si possible), il faut faire la réanimation cardiopulmonaire pendant qu'une autre personne apporte l’appareil et le met en place. Il est nécessaire de mettre le défibrillateur en œuvre dès que possible (lire en dessous).
Quelqu'un doit rester avec la victime pour faire les manœuvres de réanimation (RCP, lire plus bas). Mais, normalement, la priorité est d'appeler les secours (si c'est possible) et d'utiliser un défibrillateur (si le défibrillateur peut être pris en très peu de minutes). Il y a des sauveteurs qui peuvent appeler avec un téléphone en mode haut-parleur pendant qu'ils font les manœuvres de réanimation (RCP) au patient.
Ordre particulier : le sauveteur est complètement seul avec une victime de noyade ou il a trouvé un enfant en arrêt cardiorespiratoire: Le sauveteur ferait des manœuvres de réanimation (RCP) au patient pendant 2 minutes (environ 5 cycles de compressions et de ventilations, lire plus bas). Après cela, il appellerait des services médicaux d'urgence. À ce moment, il pourrait également obtenir un défibrillateur (DEA ou DES, AED en anglais) de l'environnement (si le défibrillateur peut être pris en très peu de minutes), pour essayer de défibriller le patient (lire plus bas). Ensuite, il continuerait les manœuvres de RCP (lire plus bas) ou commencerait la défibrillation. Les ventilations de bouche-à-bouche sont prioritaires ici.
Ordre particulier : le sauveteur est complètement seul et sans un téléphone proche, et il s'occupe de tout autre type de victime d'arrêt cardiaque (la victime n'est pas noyée, et n'est pas un enfant trouvé en arrêt cardiaque): Le sauveteur irait chercher un téléphone dans l'environnement pour appeller des services médicaux d'urgence. À ce moment, il pourrait également obtenir un défibrillateur (DEA ou DES, AED en anglais) de l'environnement (si le défibrillateur peut être pris en très peu de minutes) pour essayer de défibriller le patient (lire plus bas). Ensuite, il reviendrait et pratiquerait les manœuvres de réanimation (RCP, lire plus bas) ou commencerait la défibrillation si c'est possible. L'appel téléphonique (si c'est possible) et l'utilisation d'un défibrillateur prochain sont la priorité dans ce cas.
Préparer le patient pour la réanimation
[modifier | modifier le code]
Avant de recevoir la réanimation, le patient serais déjà allongé sur une surface suffisamment ferme pour faire des compressions (par exemple, sur le sol ou sur des vêtements placés sur le sol).
La bouche du patient est ouvert pour extraire de là tout ce qui est lâche et est dangereux (comme un dentier non fixé, ou un bloc de sang coagulé), et, pour faciliter de vider sa bouche, il peut être tourné vers un côté pendant un moment, mais, si le patient avait de graves lésions dans sa colonne vertébrale, soit à le dos ou au cou, il serait nécessaire de garder sa colonne complètement fixée, et alors il peut être préférable de le laisser face vers le haut et de vider sa bouche dans cette position.
Sa tête est incliné vers l'arrière, et en soulevant la mâchoire, pour préparer la respiration bouche à la bouche, qui est réalisée avec la tête du patient dans cette position (mais ne pas incliner ainsi sa tête s’il est un bébé: un enfant de moins d'un an).
Pratique de la RCP
[modifier | modifier le code]La réanimation cardiopulmonaire (RCP) est, en résumé, la répétition continue d'un cycle de séries de 30 compressions thoraciques qui sont suivies de séries de 2 ventilations.
Ce cycle peut être interrompu, le plus brièvement possible, pour la mise en place d'un défibrillateur (généralement automatique) sur la victime, après avoir demandé à cet appareil dans l'environnement.
Causes respiratoires et d'enfant: Si la cause d'arrêt circulatoire est respiratoire (normalement dans les cas de noyade), ou le patient est un enfant avant la puberté (parce que la cause de son arrêt serait probablement respiratoire), la réalisation de 2 ventilations additionnelles (insufflations, lire ci-dessous) est nécessaire avant de commencer (seulement une série additionnelle de 2 ventilations, pour ventiler les poumons au début de la réanimation)[8].
Compressions thoraciques
[modifier | modifier le code]La circulation sanguine[8] se fait grâce aux compressions thoraciques, appelées aussi 'massage cardiaque externe'. Mais l'objectif principal des compressions est de maintenir la vie du patient, en faisant circuler son sang, car ce n'est pas habituel la récupération de son pouls sans défibrillation (voir ci-dessous).
Pour que la compression thoracique soit efficace, il faut que la victime soit installée sur un plan dur ; en particulier, si la victime est allongée sur un lit, il faut la déposer à terre avant de commencer les manœuvres de réanimation.
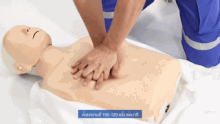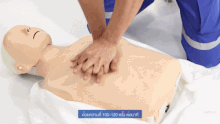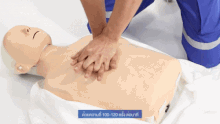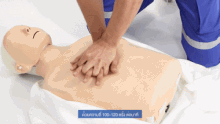
Les compressions thoraciques consistent à pousser sur la moitié inférieure de l'os qui parcourt le centre de la poitrine du cou au ventre (l'os sternum) afin de comprimer la poitrine. La position des mains est importante si l'on veut minimiser les risques de fracture des côtes. Il faut aussi s'attacher à laisser la poitrine remonter à sa position initiale entre deux compressions, et à faire correctement des compressions régulières, avec le temps de relâchement égal au temps de compression. En effet, le relâchement de la poitrine permet le retour veineux, qui est capital pour la bonne circulation.
La façon standardisée de faire les compressions pendant longtemps est de mettre une main sur l'autre, avec les bras étirés, et de tomber un peu vers l'avant et vers l'arrière, comme si l'un se balançait. Le fait de changer de position avec les compressions fatigue et ne permet pas d'assurer un massage cardiaque efficace très longtemps.
Rythme efficace de compression: il est de 100 à 120 compressions par minute (presque 2 par seconde). À titre comparatif, cela correspond au rythme de la chanson Stayin' Alive des Bee Gees[12].
Afin d'adopter un rythme régulier et de respecter l'égalité temps de compression/temps de relâchement, et pour être sûr de bien faire le bon nombre de compressions successives, il est conseillé de compter à voix haute, sous la forme :
- chiffre (durant la compression) - et (durant le relâchement)
ainsi, on comptera à voix haute :
- « un-et-deux-et-trois-…–et–vingt-neuf–et–trente ».
Profondeur de compression et mains:
- sur l'adulte et l'enfant de plus de huit ans, le sternum doit descendre de 5 à 6 cm;
- sur l'enfant entre un et huit ans, le sternum doit descendre de 1/3 de l'épaisseur du thorax; la RCP se fait avec une main;
- sur le nourrisson de moins d'un an, le sternum doit descendre de 1/3 de l'épaisseur du thorax (ou environ 4 cm); la RCP se fait avec deux doigts.
Cas particulier : femme enceinte: Dans le cas d'une femme visiblement enceinte, et pendant que l'on réalise le massage cardiaque (compressions thoraciques), il convient de surélever le flanc ou la fesse droite pour améliorer le retour veineux, en libérant la veine cave inférieure du poids du fœtus[13]. Cela peut se faire en mettant un linge plié sous la fesse droite. On peut aussi laisser la victime strictement plat-dos et demander à une personne de pousser le fœtus vers la gauche.
Ventilations (insufflations bouche à la bouche)
[modifier | modifier le code]
Les ventilations sont faites pour l'oxygénation du sang. Mais seulement si le sauveteur sait réaliser le bouche à bouche[3]. C'est parce que les compressions thoraciques assurent déjà une ventilation minimale, et cela semble avec une certaine efficacité, du moins chez l'adulte[14],[15] (ainsi, le bouche-à-bouche n'est donc plus enseigné dans les cours à destination du grand public)[3]. Cependant, si la prise en charge de l'arrêt cardiaque est tardive, la mise en route des ventilations pourrait conserver des bénéfices[16].
Causes respiratoires et d'enfant: Si la cause d'arrêt circulatoire est respiratoire (normalement dans les cas de noyade), ou le patient est un enfant avant la puberté (parce que la cause de son arrêt serait probablement respiratoire, non cardiaque), les ventilations (insufflations bouche à bouche) sont nécessaires, ainsi qu'une série additionnelle de 2 ventilations avant de commencer les manœuvres de réanimation (pour ventiler les poumons au début)[8].
Avant les manœuvres de ventilation, la tête du patient aura été un peu incliné en arrière pour favoriser l'insufflation (sauf si c'est un nourrisson, pour ne pas obstruer le passage de l'air dans son corps, sa tête doit être laissée telle qu'elle).
Pour faire les ventilations, il faut pincer le nez du patient et souffler de l'air dans sa bouche (hermétiquement, sans que l'air s'échappe). S'il y a des masques ou des filtres de ventilation, il est pratique de les utiliser en les mettant entre la bouche du sauveteur et de la victime, afin de sceller le visage et d'éviter les infections. Les bébés et petits enfants peuvent avoir besoin que la bouche du sauveteur couvre leur nez et leur bouche en même temps.
Ne pas insuffler l'air excessivement et ne pas continuer l'insufflation après que la poitrine se soit soulevée (ce qui risquerait de faire vomir la victime et d'obstruer ses voies aériennes). Dès que la poitrine se soulève, les insufflations doivent être 2 à 3 secondes stoppées.
L'air que l'on insuffle passe vers les poumons, mais aussi vers l'estomac. Celui-ci se gonfle au fur et à mesure, et si jamais il se dégonfle, il risque d'entraîner avec lui son contenu acide (suc gastrique) qui vont détériorer les poumons (syndrome de Mendelson) et compromettre gravement la survie de la victime. Il faut donc souffler sans excès, régulièrement sur deux secondes, et s'arrêter dès que l'on voit la poitrine se soulever.
Lorsque les secours arrivent, on utilise un ballon insufflateur (avec un masque ou un embout buccal), idéalement branché à une bouteille de dioxygène médical, pouvant augmenter la fraction inspirée de dioxygène (FiO2), et on peut insuffler du dioxygène pur lorsque l'on utilise un ballon de réserve.
Il existe une technique de réanimation à un seul secouriste en utilisant le ballon insufflateur, ce qui permet de bénéficier de l'apport en oxygène et de libérer un secouriste. Dans ce cas, le secouriste se place à la tête et effectue les compressions de cette position, en se penchant au-dessus du visage[17]. L'efficacité de cette manœuvre est cependant sujette à caution[18].
La ventilation au ballon sera relayé par une ventilation sur sonde, après intubation orotrachéale arrivée de l'équipe médicale.
L'alternance de 30 compressions thoraciques et 2 insufflations est continue jusqu'à l'arrivée du personnel médical ou du défibrillateur (voir ci-dessous).
Mise en œuvre d'un défibrillateur
[modifier | modifier le code]
Le défibrillateur automatique externe (DAE ou DEA, AED en anglais) ou semi-automatique (DSA) est un appareil qui permet de délivrer un choc électrique en cas de fibrillation ventriculaire ou de tachycardie ventriculaire très rapide. La défibrillation ne corrige pas tous les problèmes cardiaques, mais il est recommandé de l'essayer.
Le moment de la défibrillation
Il est nécéssaire de se procurer le défibrillateur[7] en un temps minimum, et de l'utiliser dès que possible, parès avoir appelé les services médicaux d'urgence (le téléphone 15 ou le 112, il y a d'autres téléphones d'urgence de différents pays ici), et effectué des manœuvres de réanimation cardiopulmonaires sur la victime (des compressions thoraciques et ventilations RCP, lire plus haut). Sur le défibrillateur peuvent être indiquées des consignes additionnelles concernant le massage cardiaque.
Le défibrillateur ne s'utilise que sur une victime inconsciente, afin d'éviter les accidents.
Ordre particulier : le sauveteur est complètement seul avec une victime de noyade ou il a trouvé un enfant en arrêt cardiorespiratoire: Le sauveteur doit effectuer des manœuvres de réanimation (RCP) à la victime pendant 2 minutes (environ 5 cycles de compressions et de ventilations, lire plus haut). Après cela, il doit appeler les services médicaux d'urgence. À ce moment, il pourrait également obtenir un défibrillateur (DEA ou DES, AED en anglais) de l'environnement (si le défibrillateur peut être pris en très peu de minutes), pour essayer de défibriller la victime (lire plus bas). Ensuite, il continuerait les manœuvres de RCP (lire plus haut) ou commencerait la défibrillation (lire plus bas). Les ventilations de bouche-à-bouche sont considérés prioritaires ici[19],[7].
Ordre particulier : le sauveteur est complètement seul et sans un téléphone proche, et il s'occupe de tout autre type de victime d'arrêt cardiaque (la victime n'est pas noyée, et n'est pas un enfant trouvé en arrêt cardiaque): Le sauveteur irait chercher un téléphone dans l'environnement pour appeller des services médicaux d'urgence. À ce moment, il pourrait également obtenir un défibrillateur (DEA ou DES, AED en anglais) de l'environnement (si le défibrillateur peut être pris en très peu de minutes), pour essayer de défibriller le patient (lire plus bas). Ensuite, il reviendrait et pratiquerait les manœuvres d réanimation RCP (lire plus haut) ou commencerait la défibrillation si c'est possible. L'appel téléphonique (si c'est possible) et l'utilisation d'un défibrillateur prochain sont considérés[7] la priorité dans ce cas.
La défibrillation
Pour faire la défibrillation, il faut mettre le défibrillateur en place sur la victime inconsciente, en suivant ses instructions vocales enregistrées. Il est conçu pour être très simple d'emploi et il ne faut donc pas hésiter à l'utiliser sur la victime même e'n cas d'inexperience.
Le patient doit être allongé, face vers le haut, sur une surface suffisamment ferme (par exemple, sur le sol ou sur des vêtements placés sur le sol).

Si la bouche du patient n'a pas été vidé, elle doit être ouverte afin d'extraire tout corps susceptible d'obstruer l'insufflation (comme un dentier non fixé, ou un bloc de sang coagulé). Pour faciliter l'extraction, il est recommandé de tourner la tête de la victime. En cas de graves lésions dans la colonne vertébrale, le dos ou le cou, il est préférable de garder la colonne fixe et en laissant la victime face vers le haut, de vider sa bouche dans cette position.
La tête du patient doit être inclinée vers l'arrière en laissant sa mâchoire élevé (mais ne le faire pas s’il est un bébé). Cette inclinaison est utile ppour l'insufflation (voir plus haut).
L'eau et les métaux transmettent le courant électrique. Cela peut dépendre de la quantité d'eau, mais il convient de sécher les patients trempés (rapidement, même avec quelque tissu si cela peut suffire) et de ne pas utiliser le défibrillateur sur une surface humide (avec flaques, etc.). Il n'est pas nécessaire de retirer les bijoux ou les piercings du patient, mais évitez de placer les patchs du défibrillateur directement sur eux. Les électrodes du défibrillateur doivent être placés comme dans l'image à droite, mais ces points du corps doivent être secs. Si le patient est trop petit, placer un sur la poitrine et un autre à l'arrière.
Il est nécéssaire de cesser le massage cardiaque lors de l'utilisation du défibrillateur, et de ne pas avoir de contact physique direct avec la victime au moment du choc électrique.
Données supplémentaires
Selon l'analyse de l'appareil, il être recommandé de pratiquer la réanimation (compressions thoraciques et insufflations, lire plus haut). On fera ainsi un cycle de RCP en environ 24 secondes, soit cinq cycles en 2 minutes (donc 75 compressions et 5 ventilations artificielles par minute en moyenne). Tous les 5 cycles (donc toutes les 2 minutes) ou après chaque « Choc non recommandé » du DAE, les secouristes contrôlent l'absence de pouls. Si le pouls bat, le secouriste contrôle la reprise d'une respiration spontanée supérieure à 6 respirations/minute. Si elle respire, la victime est tournée en position latérale de sécurité. Si elle ne respire pas, les secouristes effectuent 10 insufflations avant de refaire un contrôle du pouls et de la respiration. Après un choc effectué par le DAE, les secouristes effectuent 5 cycles de RCP avant de contrôler le pouls.
Planches descriptives
[modifier | modifier le code]-
Vérification des fonctions respiratoires : le secouriste écoute la respiration, essaye de sentir l'air sur sa joue, regarde si la poitrine monte et descend, et sent les mouvements de la poitrine.
-
Insufflation au bouche-à-bouche : La tête du patient est rejetée en arrière. Le secouriste ferme le nez du patient d'une main, tout en maintenant la bouche du patient ouverte en lui tenant le menton.
-
Placement de la main avant la CPR : La main se place, chez un adulte à deux doigts en haut du plexus solaire.
-
Position pour la CPR : Les bras sont maintenus tendus, les compressions viennent du mouvement des épaules.
-
Contrôle du pouls carotidien (n'est plus enseigné dans les formations courtes à destination du grand public[3] ; remplacé par l'appréciation du souffle respiratoire de la poitrine et de la bouche en 8-10 secondes)
-
Vue de l'opérateur du défibrillateur : Un secouriste est à genoux à la tête de la victime et lui administre de l'oxygène. Si la tête de la victime est entre ses genoux, elle n'est pas serrée. Les électrodes de défibrillation sont collées.
Historique des procédures
[modifier | modifier le code]Les procédures ont varié au cours du temps, en raison des progrès de la médecine (évolution des connaissances, évolution du traitement médical). Elles ont fait l'objet de recommandations faites par des sociétés savantes internationales :
- entre 1991 et 2000 :
- un sauveteur seul alternait 15 compressions thoraciques et 2 insufflations sur un adulte ou un enfant de plus de 8 ans ; les compressions se faisaient au rythme de 60 par minute,
- pour un nourrisson, il effectuait 4 insufflations initiales (2 lors du bilan, puis 2 après le passage de l'alerte) et alternait 5 compressions thoraciques et 1 insufflation,
- un sauveteur isolé et sans moyen d'appel pratiquait la RCP durant une minute avant d'appeler les secours,
- deux sauveteurs ou secouristes alternaient 5 compressions et 1 insufflation, sur un adulte comme sur un nourrisson,
- en 2000 :
- on abandonne le terme « massage cardiaque » pour « compression thoracique »,
- les rythmes de compression sont unifiés, 100 par minute quel que soit l'âge,
- on ne fait plus que 2 insufflations initiales sur le nourrisson,
- un sauveteur isolé et sans moyen d'appel passe désormais l'alerte immédiatement, sauf dans le cas d'un enfant de moins de huit ans, ou dans le cas d'une noyade ou d'une intoxication où l'alerte est passée après une minute de RCP,
- à deux secouristes, on garde l'alternance 15:2,
- en 2005 :
- on abandonne la distinction entre un et plusieurs secouristes pour la RCP de l'adulte,
- on passe à 30 compressions thoraciques alternées avec 2 insufflations en commençant par les compressions thoraciques,
- on admet que le défibrillateur est un maillon indispensable de la chaîne de survie[20],
- en 2010[21],[22] :
- les insufflations ne sont plus systématiquement recommandées.
La RCP médicale
[modifier | modifier le code]La réanimation cardiopulmonaire spécialisée (RCPS) n'est pas une réanimation des premiers secours, mais un traitement plus professionnel, qui est fait par une équipe médicale ou paramédicale, et le dernier maillon de la chaîne de survie avant admission à l'hôpital. Dans le cas idéal, les gestes spécialisés sont pratiqués dans les dix minutes qui suivent l'arrêt cardiaque, après la défibrillation.
La victime est intubée (connexion d'un respirateur artificiel aux voies respiratoires du patient par l'intermédiaire d'un tuyau que l'on glisse dans la trachée). Une voie d'abord veineuse est mise en place, soit périphérique (veines du bras) soit intra-osseuse (via un dispositif spécifique de ponction intraosseuse) et exceptionnellement par voie centrale (veine jugulaire, sous-clavière ou fémorale en cas d'impossibilité d'abord périphérique), tout en poursuivant les compressions thoraciques, y compris lors des insufflations : l'étanchéité du ballonnet de la sonde d'intubation empêche le dioxygène de ressortir lors des compressions.
Un capnomètre est mis en place : il mesure la quantité de dioxyde de carbone expiré, c'est-à-dire l'efficacité de la réanimation. En effet, si le patient expire du CO2, c'est que le dioxygène est bien arrivé aux cellules, et que les cellules l'ont consommé, donc qu'elles vivent.
On lui associe également l'administration de médicaments : adrénaline ou équivalents, isoprénaline si le cœur est trop lent, liquides de remplissage vasculaire ou d'alcalinisation suivant les cas. L'intérêt de l'administration systématique de médicaments reste cependant discuté : à très court terme, ils semblent améliorer le taux de retour à un rythme cardiaque mais n'améliore pas la survie à la sortie de l'hôpital[23]. Le défibrillateur du Samu peut être couplé à un stimulateur cardiaque externe si le cœur est trop lent.
Sur une femme manifestement enceinte, si le fœtus est potentiellement viable mais que la réanimation est inefficace, il faut envisager une césarienne d'urgence[13].
La pratique française veut que le patient ne soit transporté qu'à partir du moment où la situation hémodynamique est à peu près stable (pouls présent avec une pression artérielle existante). La réanimation cardiopulmonaire est donc poursuivie sur place jusqu'à échec (on n'arrive pas à réanimer le patient et celui-ci est déclaré décédé) ou succès. C'est la méthode dite du stay and play (« rester et jouer », c'est-à-dire agir sur place).
Cela diffère avec les pratiques américaines qui préconisent le transport le plus rapidement possible vers un centre spécialisé, quel que soit l'état du patient. C'est la méthode du scoop and run (charger et courir). Cette différence s'explique en partie par l'absence de médicalisation des premiers secours, fonctionnant sur des paramedics, des secouristes paramédicaux pouvant faire des gestes infirmiers et médicaux (intubation, pose d'une voie veineuse et administration de médicaments) sur protocole.
Si de nombreuses études scientifiques ont montré l'intérêt de la RCP par un témoin et d'une défibrillation précoce (dans les 8 minutes suivant l'arrêt cardiaque) sur la survie, l'intérêt de la pratique de soins médicaux sur place est moins évident en ce qui concerne les taux de survie. Cependant, outre le fait que cela soulage les services d'urgence hospitaliers, les équipes médicales (ou paramédicales) formées aux soins pré-hospitaliers avancés de maintien des fonctions vitales (SAMFV), peuvent prendre en charge les infarctus en cours de formation, et l'on enregistre alors une nette amélioration en termes de survie[24].
La durée d'une réanimation, sans reprise d'un rythme cardiaque, est largement empirique. Elle ne dépasse cependant guère trente minutes[25].
La RCP en situation de combat
[modifier | modifier le code]
La doctrine française, inspirée par le Tactical combat casualty care américain[26] (TCCC) et le Battlefield advanced trauma life support britannique (BATLS), est la suivante[27].
En situation de combat, on distingue typiquement trois lieux :
- le lieu exposé au feu ;
- le « nid de blessé », présentant une protection (par exemple un pan de mur) ;
- le point de regroupement et d'évacuation ;
et trois types d'intervenants :
- le combattant, ayant une formation minimale en secourisme ;
- l'auxiliaire sanitaire ;
- le professionnel de santé : infirmier ou médecin militaire.
On considère que sous le feu, il est dangereux pour le sauveteur, et inutile pour le blessé, de pratiquer une réanimation cardiopulmonaire. Au nid de blessé, on ne considère que les arrêts cardiaques survenus secondairement (la victime respire encore lorsqu'elle arrive) ; son traitement spécifique, hors compressions thoraciques et ventilation, est du ressort de l'auxiliaire de santé ou du professionnel de santé. En raison du contexte traumatique, l'arrêt cardiaque est souvent dû :
- soit à une asphyxie, auquel cas la priorité est la libération des voies aériennes supérieures, ce qui peut inclure la pose d'une canule de Guedel, une intubation ou une coniotomie ;
- soit à un pneumothorax compressif, qui impose une exsufflation voire un drainage de la plèvre ;
- soit à une hypovolémie, ce qui impose un remplissage vasculaire (perfusion de liquide pour compenser la perte de sang) associé à un vasoconstricteur.
Là encore, on estime « [qu'en] fonction des circonstances et des délais d’évacuation, il faut savoir économiser ses moyens devant des situations désespérées. »
Résultats
[modifier | modifier le code]Le but de la réanimation cardiopulmonaire est de sauver des vies, mais aussi de réduire, autant que possible, les séquelles neurologiques.
Le temps écoulé entre la survenue de l'arrêt cardiaque et la prise en charge de celui-ci (massage cardiaque externe) est appelé communément « no-flow » (absence de débit). Celui entre le début de la prise en charge et le retour à une circulation sanguine spontanée (permettant l'arrêt du massage) est appelé « low flow » (débit faible). Le pronostic dépend naturellement de ces deux paramètres.
La proportion de personnes sortant vivantes de l'hôpital après un arrêt cardiorespiratoire n'excède pas 15 % mais peut atteindre un tiers des patients si la cause de l'arrêt est un trouble du rythme ventriculaire[28]. Le pronostic, vital aussi bien que fonctionnel, dépend également de la durée de la réanimation nécessaire pour retrouver un débit cardiaque spontané (« low flow ») : si, réalisée dans des conditions optimales, elle excède un quart d'heure, les chances de récupérations sont très faibles[29]. Chez l'enfant, la probabilité de récupération est cependant supérieure, même en cas de massage cardiaque prolongé[30].
Méthodes périmées ou discutées
[modifier | modifier le code]Dans le cadre de la prise en charge médicale, il a été proposé de pratiquer une thrombolyse systématique[31],[32] : la présence d'un caillot de sang dans les artères est une des principales causes de l'arrêt cardiaque (infarctus du myocarde et embolie pulmonaire) et par ailleurs l'arrêt cardiaque s'accompagne de la formation de caillots minuscules dans le cerveau (microthrombi cérébraux), qui, en gênant une bonne oxygénation de certaines parties du cerveau lors des manœuvres de réanimation et en cas de reprise d'une activité cardiaque, vont entraîner des souffrances neurologiques. Le but de la thrombolyse (ou fibrinolyse) est de détruire ces caillots et donc d'améliorer les chances de survie sans séquelle.
Ce traitement ne fait toutefois pas l'unanimité en raison des risques d'hémorragie (la thrombolyse s'oppose à la coagulation du sang), notamment, lors des compressions thoraciques, il peut se produire des fractures des côtes qui peuvent provoquer des saignements; la thrombolyse est par ailleurs contre-indiquée dans certains cas comme la dissection de l'aorte (fissuration de l'artère aorte) ou un accident vasculaire cérébral hémorragique comme la rupture d'anévrisme. Elle n'a pas prouvé son efficacité[33].
L'association de la ventilation artificielle avec les compressions thoraciques est apparue relativement récemment (sans doute dans les années 1960). D'autres méthodes existaient auparavant, qui étaient peu efficaces, voir totalement inefficaces ou même nuisibles[réf. souhaitée].
La légende urbaine de la toux salvatrice
[modifier | modifier le code]En cardiologie, on demande parfois aux patients de tousser afin de réguler le rythme cardiaque ; en effet, la toux provoque une augmentation de la pression de l'air dans les poumons, qui appuie sur les vaisseaux sanguins parcourant les poumons et provoque donc un pic de pression artérielle.
Partant de là, certains ont proposé de tousser lorsque l'on « sent arriver » l'arrêt cardiaque. Cette idée a été reprise et largement diffusée, notamment par l'Internet, et est devenu une légende urbaine.
Ce geste est cependant totalement inutile[34] : on ne « sent » pas arriver un arrêt cardiaque, car lorsqu'il survient, l'inconscience est immédiate ; aucun muscle ne peut agir et le patient ne peut pas tousser. De plus, lorsque l'on ressent des signes pouvant laisser penser à un infarctus du myocarde, les seuls gestes utiles sont d'appeler à l'aide, de faire prévenir les secours, et de s'allonger par terre ou s'asseoir contre un mur. En particulier, si l'on conduit un véhicule, il faut absolument se garer au plus vite, en sécurité, et si possible à proximité d'autres personnes qui auront ainsi la possibilité de prévenir les secours (le 15 pour le SAMU ou le 112 en Europe) si l'on devient incapable d'appeler soi-même. Il faut aussi déverrouiller les serrures afin que les secours n'aient pas à forcer les portes du véhicule.
Notes et références
[modifier | modifier le code]- « Arrêt cardiaque - Réanimation », sur Édition professionnelle du Manuel MSD (consulté le ).
- à température « normale » (20 °C) ; les basses températures protègent le cerveau et augmentent les chances de survie, ainsi, en cas de noyade ou d'hypothermie, il est possible de récupérer une victime malgré un arrêt circulatoire de plusieurs dizaines de minutes (notion de « mort apparente »)
- Recommandations relatives à l’initiation du grand public à la prise en charge de l'arrêt cardiaque et à l'utilisation de défibrillateurs automatiques externes, [http://www.interieur.gouv.fr/content/download/36642/277086/file/AC_grand_public_VF.pdf Ministére Français de l'intérieur, Consulté le 13/12/2013
- (en) Erin J. Hill, « How Long Can the Brain Be without Oxygen before Brain Damage? », sur The Health Board, (consulté le )
- (en) American Association of Critical Care Nurses, « Cerebral Resuscitation After Global Brain Ischemia: Linking Research to Practice », sur AACCN, (consulté le )
- (en) American Red Cross, CPR/AED and First Aid, 72 p.
- (en) American Heart Association (AHA), Highlights of the 2015 American Heart Association Guidelines for CPR and ECC, (lire en ligne)
- (en) Red Cross, CPR/AED Handbook,
- Cardiopulmonary Resuscitation Subcourse., Brookside Associates, LLC.
- (en) Mayo Clinic, « Cardiopulmonary resuscitation (CPR): First aid »
- Décret n° 2018-1186 du 19 décembre 2018 relatif aux défibrillateurs automatisés externes, (lire en ligne)
- « Staying Alive | 4 minutes pour sauver une vie », sur Staying Alive (consulté le )
- Arrêt cardiaque chez la femme enceinte, P. Rault - Adrénaline112.org, 2010
- (en) Hüpfl M, Selig HF, Nagele P, « Chest-compression-only versus standard cardiopulmonary resuscitation: a meta-analysis », Lancet, 2010;376:1552-1557
- (en) Sayre MR, Berg RA, Cave DM, Page RL, Potts J, White RD, « AHA Science Advisory: Hands-only (compression-only) cardiopulmonary resuscitation: A call to action for bystander response to adults who experience out-of-hospital sudden cardiac arrest », Circulation, 2008;117:2162-2167
- (en) Ogawa T, Akahane M, Koike S. et al. « Outcomes of chest compression only CPR versus conventional CPR conducted by lay people in patients with out of hospital cardiopulmonary arrest witnessed by bystanders: nationwide population based observational study », BMJ, 2011;342:c7106
- (en) Hüpfl M, Duma A, Uray T, Maier C, Fiegl N, Bogner N, Nagele P, « Over-the-head cardiopulmonary resuscitation improves efficacy in basic life support performed by professional medical personnel with a single rescuer: a simulation study », Anesth Analg, vol. 101, no 1, , p. 200-5, table of contents (PMID 15976232)
- Goddet NS, Lode N, Descatha A, Dolveck F, Pès P, Chabernaud JL, Baer M, Fletcher D, « Prise en charge préhospitalière de l’arrêt cardiaque de l’enfant et du nourrisson : enquête nationale de pratique [National evaluation of knowledge and practice of cardiopulmonary resuscitation of children and infants in the field] », Ann Fr Anesth Reanim, vol. 28, no 11, , p. 943-8. (PMID 19942396, DOI 10.1016/j.annfar.2009.09.011)
- Roy M. Vega, Hersimran Kaur, Jun Sasaki et Peter F. Edemekong, « Cardiopulmonary Arrest in Children », dans StatPearls, StatPearls Publishing, (PMID 28613789, lire en ligne)
- Table ronde sous la présidence de M. le sénateur Alex Turk, P Carli, P Goldstein, P Kacet, JP Rifler Lille 2006
- (en) Nolan JP, Hazinski MF, Billi JE et al. 2010 International consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendations, Resuscitation,2010;81:e1-e25
- (en) Field JM, Hazinski MF, Sayre MR et al. 2010 American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care, Circulation, 2010;122(suppl 3):S640-56
- Finn J, Jacobs I, Williams TA, Gates S, Perkins GD. Adrenaline and vasopressin for cardiac arrest. Cochrane Database Syst Rev. 2019;1(1):CD003179. Published 2019 Jan 17. doi:10.1002/14651858.CD003179.pub2
- Contrairement aux soins avancés de maintien des fonctions vitales (SAMFV), la RCR et la défibrillation rapide permettent d'augmenter le taux de survie à une crise cardiaque « Copie archivée » (version du sur Internet Archive), R. Vezina, , hôpital d'Ottawa
- (en) Goldberger ZD, Chan PS, Berg RA. et al. for the American Heart Association Get With The Guidelines—Resuscitation (formerly the National Registry of Cardiopulmonary Resuscitation) Investigators. Duration of resuscitation efforts and survival after in-hospital cardiac arrest: an observational study, Lancet 2012
- (en) U.S. Army Tactical Combat Casualty Care Handbook - Public Intelligence, 22 août 2010
- Enseignement du sauvetage au combat (SC) - Service de santé des armées (France), École du Val-de-Grâce [PDF]
- Aufderheide TP, Yannopoulos D, Lick CJ et al. Implementing the 2005 American Heart Association Guidelines improves outcomes after out-of-hospital cardiac arrest, Heart Rhythm, 2010;7:1357–1362
- Reynolds JC, Frisch A, Rittenberger JC, Callaway CW, Duration of resuscitation efforts and functional outcome after out-of-hospital cardiac arrest: when should we change to novel therapies?, Circulation, 2013;128:2488–2494
- Matos RI, Watson RS, Nadkarni VM et al. Duration of cardiopulmonary resuscitation and illness category impact survival and neurologic outcomes for in-hospital pediatric cardiac arrests, Circulation, 2013;127:442–451
- Étude Troica (thrombolysis in cardiac arrest)
- (en) Böttiger BW, Bode C, Kern S. et al. Efficacy and safety of thrombolytic therapy after initially unsuccessful cardiopulmonary resuscitation: a prospective clinical trial, Lancet, 2001;357:1583-1585
- (en) Böttiger BW, M.D., Arntz HR, Chamberlain DA. Thrombolysis during resuscitation for out-of-hospital cardiac arrest, N Eng J Med, 2008;359:2651-2662
V. Bargoin. Déception pour TROICA : la fibrinolyse n'améliore pas le pronostic de l'arrêt cardiaque, 7 septembre 2006, theHeart.org - (en) « Cough CPR », sur American Heart Association,
Voir aussi
[modifier | modifier le code]Bibliographie
[modifier | modifier le code]- (en) Dr Ian Stiell. New England Journal of Medicine,
Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]- Fédération française de cardiologie
- Réanimation des arrêts cardiorespiratoires de l'adulte, conférence d'expert, Société française d'anesthésie et de réanimation (Sfar), , 17 pages [PDF]
- (en) European Resuscitation Council (ERC)
- (en) 2005 International consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommandations, Circulation, vol. 112, supplément au no 22,
- (en) The European Resuscitation Council Guidelines for Resuscitation 2005














